3D-моделирование в реконструктивной хирургии посттравматических деформаций лицевого и мозгового отдела черепа. Мультидисциплинарный подход

РЕЗЮМЕ:
Цель. Описать клинический случай устранения посттравматической деформации краниофациальной области мультидисциплинарной бригадой хирургов с применением возможностей современной технологии моделирования и изготовления индивидуальных титановых имплантатов. Объекты и методы исследования. Объектом исследования послужил пациент с застарелыми и неправильно сросшимися переломами костей черепно-челюстно- лицевой области. Результаты. В результате анализа данных компьютерных томограмм
были получены ориентировочные размеры имеющихся дефектов, разработаны прототипы посттравматических костных дефектов и изготовлены индивидуальные титановые имплантаты. В статье описаны основные этапы хирургического лечения пациента с последствиями тяжелой сочетанной черепно-челюстно-лицевой травмы. Заключение. Устранение посттравматических деформаций краниофациальной области, учитывая сложность ее анатомо-топографических взаимоотношений, а также высокий риск развития интра- и послеоперационных осложнений, требует междисциплинарного подхода с привлечением специалистов разных медицинских специализаций: челюстно-лицевых хирургов, офтальмологов, нейрохирургов, оториноларингологов. Разработанная в Республике Беларусь технология трехмерной реконструкции позволяет получить виртуальную модель черепа пациента с зонами повреждений, дает возможность планировать оперативное вмешательство и участвовать в моделировании индивидуального имплантата, точно соответствующего размерам и форме дефекта, что приводит к улучшению результатов оперативного лечения [1].
Ключевые слова: индивидуальные титановые имплантаты, 3D модели имплантатов, черепно-челюстно-лицевая травма, individual titan implant, implant 3D model, maxillofacial trauma.
ABSTRACT: 3D-MODELING IN POST-TRAUMATIC CRANIOFACIAL DEFORMITY CORRECTION. MULTIDISCIPLINARY APPROACH
O. Dudich, T. Yaroshchyk, V. Komar, A. Vecherskaya
Objective. To describe a clinical case of post-traumatic craniofacial deformity correction performed by a team of different surgical specialists. Patients and methods. The object of the study was a patient who had craniomaxillofacial fractures with delayed union and malunited
craniomaxillofacial fractures. Results. As a result of CT data analysis, approximate sizes of the existing defects were obtained, prototypes of post-traumatic bone defects were developed, and individual titanium implants were made. This article contains the main stages of surgical treatment of a patient with the consequences of severe craniomaxillofacial polytrauma. Conclusions. Post-traumatic craniofacial deformity correction, given the complexity of its anatomical and topographic relationships, as well as the high risk of developing intra- and postoperative complications, requires an interdisciplinary approach involving professionals in different medical specialties: maxillofacial surgeons, ophthalmologists, neurosurgeons, otorhinolaryngologists. The technology of three- dimensional reconstruction, developed in Belarus, makes it possible to obtain a virtual model of the patient’s skull with areas of damage, gives an opportunity to plan a surgical intervention and to participate in the modeling of an individual implant that exactly matches the size and shape of the defect, which leads to better results of surgical treatment.
Современные данные статистики свидетельствует об увеличении количества пострадавших с переломами костей черепно-лицевой области, однако значительная часть из них остается без лечения, либо получает недостаточно квалифицированную помощь в остром периоде, что является причиной формирования посттравматических деформаций.
На сегодняшний день имеется ряд спорных вопросов, связанных, на наш взгляд, с отсутствием единого подхода и согласованной тактики лечения пациентов с застарелыми и неправильно сросшимися переломами костей краниофациальной области врачами таких специализаций, как челюстно-лицевые хирурги, офтальмологи, оториноларингологи и нейрохирурги. В свою оче- редь, нескоординированность действий указанных специалистов значительно усложняют устранение травматических последствий и зачастую приводят к неудовлетворительным результатам лечения.
Цель исследования. Описание мультидисциплинарного подхода в восстановлении посттравматической деформации костей средней зоны лица, свода и основания черепа, а также применения современных компьютерных технологий с демонстрацией возможностей на примере клинического случая
Объекты и методы исследования. Пациент Ш., 43 года, поступил в Городскую клиническую больницу скорой медицинской помощи г. Минска с последствиями сочетанной черепно-челюстно-лицевой травмы и жалобами на нарушение зрения, двоение в глазах, изменение прикуса и искажение внешнего облика ввиду деформации костей головы (рис. 1). Указанные осложнения возникли после операции, проведенной ранее в районной больнице по экстренным показаниям, в ходе которой была выполнена первичная хирургическая обработка раны и удалены явно нежизнеспособные отломки височной и лобной костей. Из анамнеза установлено, что травма была получена в результате ДТП в апреле 2019 года.
По данным компьютерной томографии определялся дефект черепа в височной области слева, деформация скулоглазничного комплекса и структур левой глазницы. На основании жалоб, анамнеза, данных клинического осмотра и рентгенологического обследования выставлен диагноз: перелом скулоглазничного комплекса (OZM) III типа слева, перелом назоорбитоэтмоидального комплекса (NOE) I типа, посттрепанационный дефект височной и лобной кости, основания передней черепной ямки слева (рис. 2).
Для анализа объемных характеристик дефекта, визуализации реконструкции и планирования оперативного вмешательства была изготовлена компьютерная трехмерная модель на основе выходных файлов МСКТ (рис. 3). Данные томограмм указывали на изменения не только костных, но и мягкотканых образований глазничного органокомплекса. Дистопия глазного яблока была обусловлена вовлечением в процесс орбитальной клетчатки и экстраокулярных мышц.
Осмотр, наблюдение и хирургическое лечение пациента проводились мультидисциплинарной бригадой, включающей офтальмолога, челюстно-лицевого хирурга и нейрохирурга.
Результаты исследования и их обсуждение. Показаниями к хирургическому лечению являлось наличие стойких функциональных расстройств, таких как диплопия, парестезии, открытый перекрестный прикус, а также следующих косметических дефектов: гипофтальм, энофтальм, асимметрия и деформация лица. На этапе планирования оперативного вмешательства в результате анализа данных компьютерных томограмм были получены ориентировочные размеры имеющегося дефекта, что позволило смоделировать и изготовить индивидуальные имплантаты подходящих форм и размеров, а также обозначить точки фиксации на черепе пациента.
На первом этапе операции с целью устранения смещения левого глазного яблока книзу было запланировано устранение дефекта нижней стенки левой глазницы с помощью индивидуального титанового имплантата. Для репозиции неправильно сросшегося перелома костей средней зоны лица применен метод чрезочагового накостного остеосинтеза титановыми мини пластинами на мини шурупах. Субциллиарным доступом (рис. 4) выполнена остеотомия костных отломков нижней и медиальной стенок глазницы, что позволило выделить инфраорбитальный пучок и эвакуировать ущемленные ткани из верхнечелюстной пазухи.
Для замещения дефекта нижней стенки левой глазницы установлен индивидуальный титановый имплантат, который фиксирован к нижнему краю глазницы двумя микровинтами (рис. 5).
Следующим этапом последовало репонирование скуловой кости в положение, близкое к анатомическому. Для этого преддверным доступом в проекции от 22 до 26 зубов хирургическим молотком и костным долотом выполнена остеотомия по скулоальвеолярному гребню, латеральному краю грушевидного отверстия и скуловой дуги до мобильности отломков. Накостный остеосинтез выполнялся титановыми минипластинами от периферии к центру: по скулоальвеолярному гребню, передней стенке верхнечелюстной пазухи, нижнему краю глазницы (рис. 6).
Заключительным этапом оперативного вмешательства была проведена установка индивидуального титанового имплантата на область посттрепанационного дефекта левой лобной и височной костей, который фиксирован к костям черепа 5 титановыми микровинтами по заранее заданным точкам (рис. 7). Общее время оперативного вмешательства составило 5 часов 30 минут.
В послеоперационном периоде на основании данных МСКТ отмечается восстановление размерно-геометрических параметров реконструируемой области, зафиксировано удовлетворительное положение костных отломков и полное перекрывание имплантатами дефектов костных структур краниофациальной области (рис. 8). Устранение нарушений со стороны органа зрения, грубой деформации лица, а также
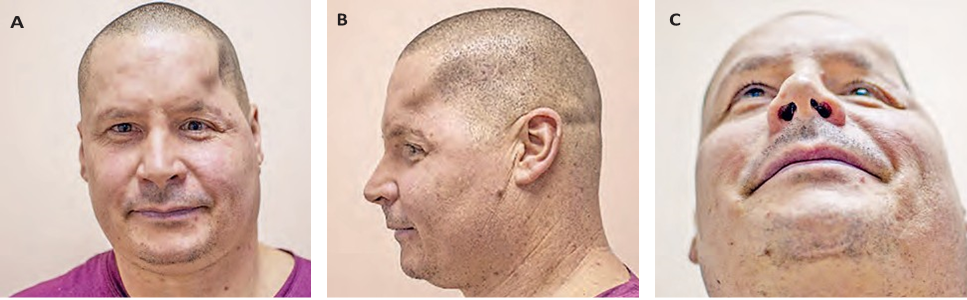
Рис 1 Клиническое состояние пациента Ш до хирургического лечения: а – фас, b – слева, c – снизу
Fig 1 Clinical status of the patient Sh before surgical treatment: a – front, b – left, c – below

Рис 2 Данные МСКТ пациента Ш до лечения
Fig 2 Pretreatment data of the MSCT of the patient Sh

Рис 3 а – 3D-модели деформаций костных структур, b, c – образцы индивидуальных титановых имплантатов
Fig 3 a – 3D-models of bone structure deformities, b, c – individual titanium implants

Рис 4 Субциллиарный доступ
Fig 4 Subciliary approach
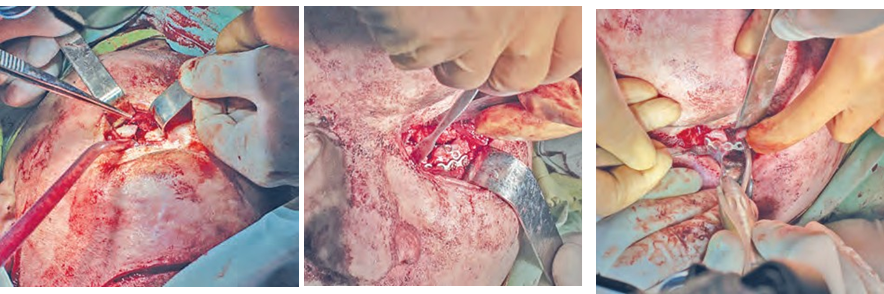
Рис 5 Фиксация индивидуального титанового имплантата на нижнюю стенку глазницы
Fig 5 Fixation of the individual titanium implant on the floor of the orbit


Рис 6 Этап остеосинтеза скуловой кости
Fig 6 Fixation of zygomatic bone
Рис 7 Закрытие посттрепанационного дефекта лицевого и мозгового отделов черепа
Fig 7 Elimination of post-trepanation defect of viscerocranium and neurocranium injuries

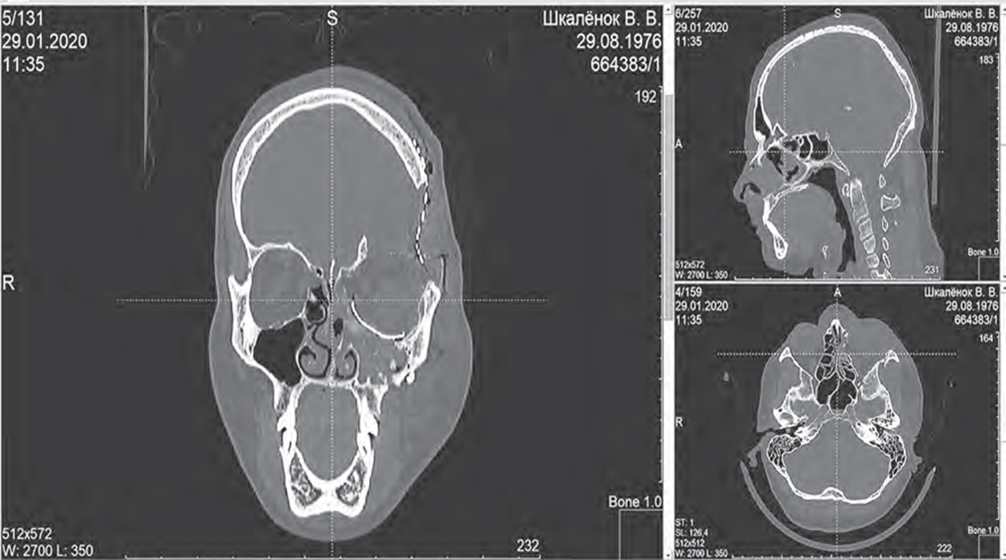

Рис 8 Рентгенологическое состояние пациента Ш после хирургического лечения
Fig 8 Radiographic image of the patient Sh after surgical treatment
восстановление физиологического прикуса позволяет говорить об одномоментном решении как функциональных, так и эстетических проблем.
ЗАКЛЮЧЕНИЕ
Причиной возникновения сформированных посттравматических дефектов и деформаций являются не леченные или недостаточно квалифицированно леченые переломы костей лица в остром периоде. Иногда (в 5% случаев) они могут возникать даже после квалифицированного лечения. Посттравматические дефекты и деформации возникают чаще при множественных и оскольчатых переломах, неправильном или несвоевременном лечении.
Предложенное клиническое наблюдение является примером успешного лечения сложных, в том числе застарелых, посттравматических деформаций черепа с помощью, разработанной в Республике Беларусь технологии трехмерной реконструкции. Учитывая сложность анатомо-топографических взаимоотношений краниофациальной области, а также высокий риск развития интра- и послеоперационных осложнений, для комплексного подхода на этапах планирования и оперативного лечения рациональным является привлечение мультидисциплинарной бригады, включающей офтальмолога, челюстно-лицевого хирурга и нейрохирурга . Для решения проблем сочетанных повреждений черепно-лицевой области, учитывая перспективы междисциплинарных взаимодействий и расширение возможностей современной медицины, существует необходимость подготовки хирургических кадров с упором на применение искусственного интеллекта.
ЛИТЕРАТУРА (REFERENCES)
- Углубленный анализ больших данных инновационной
лицевой хирургии: материалы V международной научно-практической конференции «BIG DATA and Advanced
Analytics. BIG DATA и анализ высокого уровня», Минск,
Республика Беларусь, 13–14 марта 2019 года В 2 ч. Ч. 2 / Белорусский государственный университет информатики и радиоэлектроники; редкол.:
В. А. Богуш [и др.]. — Минск, 2019.
Uglublennyj analiz bol’shih dannyh innovacionnoj licevoj
hirurgii: [Deep analysis of innovative facial surgery big data]
materialy V mezhdunarodnoj nauchno-prakticheskoj konferencii
«BIG DATA and Advanced Analytics. BIG DATA i analiz vysokogo
urovnja», Minsk, Respublika Belarus’, 13–14 marta 2019 goda V 2
- Ch. 2 / Belorusskij gosudarstvennyj universitet informatiki
i radiojelektroniki; redkol.: V. A. Bogush [i dr.]. — Minsk, 2019.
- Переломы костей средней зоны лица: судебно-медицинская экспертиза: пособие /
Л. Н. Грищенкова [и др.]. — Минск:
Вышейшая школа, 2015.— 177 с.: ил.
Perelomy kostej srednej zony lica: sudebno-medicinskaja
jekspertiza: posobie / L. N. Grishhenkova [i dr.]. — Minsk:
Vyshejshaja shkola, 2015.— 177 s.: il. [Fractures of bones of the
middle zone of the face: forensic medical examination: manual] /
- N. Grischenkova [et al.]. — Minsk: High School, 2015.— 177 p.
- Sawatari, Yoh. Surgical management of maxillofacial
fractures. Batavia, IL: Quintessence Publishing Co, Inc., [2019].