ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ МНОЖЕСТВЕННЫХ ТРАВМАТИЧЕСКИХ ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИ
Горбачев Федор Александрович, кандидат медицинских наук, доцент кафедры челюстно-лицевой хирургии Белорусского государственного медицинского университета, Минск
Ярощик Тимофей Михайлович, челюстно-лицевой хирург Городской клинической больницы скорой медицинской помощи, Минск, Беларусь
Волков Олег Евгеньевич, хирург Городской клинической больницы скорой медицинской помощи, Минск, Беларусь
Вечерская Анастасия Андреевна, врач-интерн, онколог Минского городского клинического онкологического центра, Беларусь
Проблема переломов нижней челюсти у пациентов с сочетанной травмой в последние десятилетия приобретает все большую актуальность [1, 2]. Индустриализация общества, рост дорожно-транспортных происшествий, распространение техногенных и производственных катастроф и общественный криминальный фон делают проблему сочетанных повреждений актуальной для специалистов различного профиля: хирургов, травматологов, нейрохирургов, реаниматологов и челюстнолицевых хирургов [3–6].
Хирургическое планирование и выбор метода лечения
При наличии достаточного количества зубов и ситуаций, когда окклюзия может быть установлена со стабильным прикусом, возможно применение консервативной тактики. Основным консервативным методом лечения является межчелюстная фиксация путем проведения двухчелюстного шинирования различными видами назубных шин и фиксацией прикуса межчелюстной тягой. Суть метода – фиксация нижней челюсти к противоположной дуге (иммобилизация нижней челюсти). В качестве окончательного метода лечения перелома челюсти или как промежуточный этап при накостном остеосинтезе данная техника также подходит, поэтому при диагностировании множественного перелома нижней челюсти предпочтение отдавалось преимущественно оперативным методам лечения, которые обеспечивали жесткую стабильную фиксацию костных отломков и раннюю функциональную нагрузку. Отсутствие назубных шин позволяло пациентам лучше осуществлять гигиену полости рта, что особенно актуально при внутриротовых доступах.
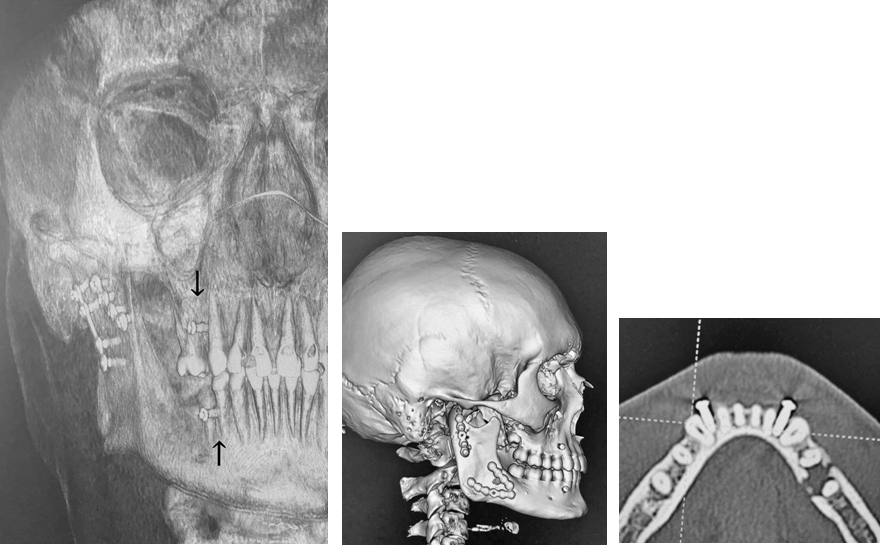 Рис. 1. Расположение винтов в межкорневых промежутках для фиксации прикуса межчелюстной тягой
Рис. 1. Расположение винтов в межкорневых промежутках для фиксации прикуса межчелюстной тягой
Фиксация с помощью винтов – очень быстрый метод межчелюстной фиксации, в отличие от шинирования проволокой, и предусматривает наличие только двух точек, достаточных для краткосрочной фиксации зубных рядов в прикусе (рис. 1). Точки могут находиться между первым и вторым резцами, между первым премоляром и клыком. Для обеспечения большей стабильности винты могут быть зафиксированы между центральными резцами и позади первых моляров. Винт следует помещать бикортикально через прикрепленную десну в межкорневые промежутки, если планируется длительная иммобилизация. Следует избегать фиксации винта в области подвижной слизистой оболочки из-за развития травматических язв и присоединения инфекции в области головки винта. После размещения винтов вокруг них необходимо намотать проволочные петли. Для обеспечения большей стабильности проволочные петли могут быть размещены по диагонали поперек винтов либо могут быть заменены на резиновые тяги.
При жесткой фиксации отломков в правильном анатомическом положении с помощью титановых минипластин сроки иммобилизации нижней челюсти в послеоперационном периоде могут быть минимальными, вплоть до полного отсутствия межчелюстной фиксации [7]. По нашему мнению, после проведения остеосинтеза множественных переломов нижней челюсти фиксацию следует осуществлять не менее 7 дней, постепенно увеличивая функциональную нагрузку на челюсть.
При поступлении пациентов с переломами нижней челюсти, которым показан остеосинтез, проводить двухчелюстное шинирование не всегда целесообразно. При условии подготовки пациента к оперативному вмешательству в течение суток, можно ограничиться временной иммобилизацией нижней челюсти, а в послеоперационном периоде использовать краткосрочно межчелюстную фиксацию лигатурной или резиновой тягой с фиксацией на внутрикостных винтах.
Отрицательными сторонами хирургических методов множественных переломов являлись необходимость скелетировать нижнюю челюсть на большом протяжении, нарушая трофику костной ткани в области перелома, особенно при оскольчатых переломах и повреждении сосудисто - нервного пучка в нижнечелюстном канале. Решение принималось индивидуально, исходя из клинико-рентгенологической картины перелома с учетом сроков после травмы и общесоматического статуса пациента. План оперативного лечения часто изменяется с учетом интраоперационной картины. Основным видом обезболивания при оперативном лечении переломов нижней челюсти является назотрахеальный наркоз, который позволяет хирургу осуществлять доступ к линии перелома через полость рта и контролировать взаимоотношение зубных рядов в процессе операции. По показаниям альтернативой могут быть потенцированная местная анестезия или эндотрахеальный наркоз с интубацией через полость рта.
Последовательность и доступы
Одним из важных факторов хирургического планирования, при наличии множественных переломов нижней челюсти, является вопрос относительно того, какой последовательности необходимо придерживаться.
Принципом оперативного лечения множественных переломов является принцип «от периферии к центру». Как только стабильность будет достигнута в наиболее дистальном отделе, можно переходить к следующему переднему перелому. Предпочтительно начинать остеосинтез с перелома мыщелкового отростка, затем ветви, угла и тела. Завершать оперативное вмешательство мы рекомендуем в области перелома подбородочного отдела нижней челюсти, так как при репозиции отломков зачастую приходится смещать и ротировать большой фрагмент со значительным усилием, что при проведенном ранее остеосинтезе в других (латеральных) отделах челюсти (например, в области суставных отростков) может неблагоприятно сказаться на жесткости фиксации. Переломы в области мыщелкового отростка почти всегда закрытые и доступ выбирается наружный, чем достигается чистота операционной раны. В случае если предполагаются трудности с интраоперационной верификацией положения костных отломков при оскольчатых переломах или при дефектах челюсти, мы рекомендуем предварительно репонировать отломки с хорошей идентификацией их анатомического положения независимо от локализации перелома.
Жесткая, с использованием двух стандартных минипластин фиксация, по нашему мнению, является методом выбора. Пластины накладываются поперек линии перелома, либо ниже корней, либо между корнями переднего зубного ряда. Еще одна пластина размещается по нижнему краю челюсти через наружный или внутриротовой доступ с использованием троакаров. Наиболее распространенным подходом к выбору количества минипластин для фиксации отломков нижней челюсти являются принципы Shampy и других ученых, изучавших биомеханику переломов нижней челюсти и разработавших методику фиксации переломов преимущественно внутриротовым доступом [8]. Методика обеспечивает «полужесткую» фиксацию отломков в области тела и угла нижней челюсти, но, учитывая особенности расположения пластины и минимальный операционный травматизм, позволяет достигать хороших результатов с минимальным количеством осложнений по сравнению с жесткой фиксацией двумя пластинами наружным доступом[9] или внутриротовым [10]. Отверстия под винты сверлятся ближе к наружной части отверстия звена пластины от линии перелома, таким образом, при заглублении головки винта вглубь фрезерованной фаски достигается компрессия отломков в области перелома. Для достижения компрессии отломков можно использовать специальные системы титановых компрессионных винтов и минипластин или металлоконструкции на основе никелида титана.
Локализация переломов
Мыщелковые переломы. Переломы мыщелковых отростков, в отличие от всех других переломов нижней челюсти, связанных с зубами, не представляют значительного риска инфицирования ротовой флорой в месте перелома. Кроме того, без вовлечения участков челюсти с зубами форма дуги не затрагивается, следовательно, является окклюзией. Прикус изменяется из-за расположения зубной дуги, а не отдельных зубных сегментов, как при переломах симфиза и тела нижней челюсти. После интерпретации компьютерной томографии, возможно, определить, является ли перелом внутрисуставным или внесуставным. Открытое лечение позволяет достигать ранней активной мобилизации нижней челюсти для обеспечения ее нормальной функции. Однако, как и при других методах оперативного лечения переломов, есть риск возникновения ятрогенного повреждения лицевого нерва, а также видны послеоперационные рубцы. Выбор оптимального хирургического доступа для последующей визуализации перелома суставного отростка определяется локализацией и типом перелома.
 Рис. 2. Сканы мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза
Рис. 2. Сканы мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза
Большинство переломов мыщелкового отростка локализовались в области шейки (рис.2),поэтому поднижнечелюстной доступ использовался чаще. Линия разреза начинается на 1 см ниже мочки уха и продлевается вниз примерно на 3 см, располагаясь кзади от ветви нижней челюсти. После визуализации костных отломков выполняется их скелетирование по направлению к вырезке нижней челюсти. Из-за натяжения крыловидной связки в сочетании с натяжением латеральной крыловидной мышцы сегменты перелома часто перекрывают друг друга, поэтому для редрессации отломков и восстановления анатомически правильной формы нижней челюсти дистальный сегмент необходимо тянуть вниз, используя зажим Микулича.
Когда дистальный сегмент отведен книзу, появляется возможность манипулировать проксимальным, с целью вправления перелома. В случаях, когда мыщелок выходит из суставной ямки, проксимальный сегмент должен быть направлен вверх и переместиться в ямку. Один из методов вертикального подъема проксимального сегмента – это ручные манипуляции с использованием комбинации захватных инструментов и инструментов для позиционирования. Чем больше кости доступно для манипуляции, тем легче выполняется репонирование. Маневр для репозиции мыщелка – тракция за нижнюю челюсть для поворота сломанной поверхности дистального сегмента кпереди так, чтобы расстояние и угол лучше совпали со смещенным кпереди проксимальным сегментом. Когда мыщелок смещается из ямки, головка смещается вперёд, медиально и внутрь, то есть процесс требует заднего, бокового и верхнего движения. Недостатками поднижнечелюстного доступа являются ограниченная экспозиция суставного пространства нижней челюсти, а также сложность удержания проксимального сегмента при вывихе головки мыщелка.
При высоких переломах мыщелкового отростка (рис. 3) методом выбора является предушный доступ. Разрез выполняется в височной зоне на 2–3 см выше уровня ушной раковины, переходя на предушную область и доходя до мочки уха, опускается до козелка между хрящевым наружным слуховым проходом и кожей. Недостатком такого доступа является возможность повреждения лицевого нерва и паренхимы околоушной слюнной железы. После визуализации линии перелома головка мыщелка фиксируется зажимом, а угол нижней челюсти тянется книзу. По мере достижения репозиции накладывается пластина (рис. 4), рана ушивается послойно, начиная с тщательного сближения капсулы над головкой мыщелка, далее – поверхностная височная фасция и кожа.
Рис. 3. Высокий перелом суставного отростка до (а) и после (б) остеосинтеза

 Рис. 4. Сканы мультиспиральной компьютерной томографии в горизонтальной и сагиттальной проекциях до остеосинтеза (а), фронтальная проекция (б) и 3D-реконструкция (в) после остеосинтеза
Рис. 4. Сканы мультиспиральной компьютерной томографии в горизонтальной и сагиттальной проекциях до остеосинтеза (а), фронтальная проекция (б) и 3D-реконструкция (в) после остеосинтеза
Предушный доступ зачастую облегчает экспозицию верхней части головки суставного отростка, когда мыщелок смещается из суставной ямки медиально. Из этого доступа шейка мыщелка труднодоступна, поэтому наложение фиксирующей пластины на дистальный сегмент является сложно выполнимым. При захвате дистального конца проксимального сегмента необходимо соблюдать повышенную осторожность, чтобы не раздавить шейку суставного отростка. Затем нижняя челюсть открывается и тянется книзу, проксимальный сегмент захватывается зажимом, а под него укладывается пластина. Первое движение состоит в том, чтобы потянуть проксимальный сегмент в нижнем направлении, это приводит к его лучшей визуализации и делает доступной для захвата большую площадь костной поверхности. Чем выше захват, тем легче проксимальный сегмент перемещается в ямку. При высоких переломах, когда фиксация головки мыщелкового отростка минипластинами технически невозможна, остеосинтез выполняется двумя самонарезными минишурупами (L=15 мм), устанавливающимися в сломанный конец проксимального сегмента (рис. 5).
 Рис. 5. Сканы мультиспиральной компьютерной томографии до (а) и после (б) фиксации перелома головки мыщелкового отростка
Рис. 5. Сканы мультиспиральной компьютерной томографии до (а) и после (б) фиксации перелома головки мыщелкового отростка
Любой мыщелок, который смещен из ямки, или любой перелом, связанный с потерей вертикального размера, требует значительных манипуляций как спроксимальным, так и с дистальным сегментами. Тактика предполагает использование двух пластин: первая устанавливается в зоне сжатия, вторая – в зоне растяжения. В некоторых случаях существует возможность использовать одну пластину на задний край нижней челюсти: после позиционирования пластины первый винт помещается в проксимальный сегмент перелома, для предоставления возможности свободного манипулирования этим сегментом и улучшения репозиции перед фиксацией на дистальном сегменте. Как правило, используются четыре винта, по два с каждой стороны перелома. При необходимости дополнительная пластина размещается на передней или центральной части шейки мыщелка.
Переломы угла нижней челюсти. При данном типе линия перелома проходит между двумя линейными сегментами кости, образующими угол нижней челюсти. Как правило, перелом распространяется через область лунки третьего моляра. Оценка углового перелома в первую очередь включает в себя определение местоположения, то есть находится ли перелом в задней части тела, на стыке тела и восходящей ветви или распространяется в основном в ветви. Доступ к углу нижней челюсти осуществляется внутриротовой или наружный – наилучший для визуализации и перелома, а также из поднижнечелюстного разреза. Преимуществом поднижнечелюстного доступа является возможность визуального осмотра и точная репозиция перелома. В случае обнажения любой из поверхностей коронки или корня третьего моляра, производилось его удаление, что проще осуществить непосредственно через перелом, так как он имеет тенденцию распространяться по поверхности корня. Для извлечения зуба из линии перелома удобно использовать элеватор. Необходимо соблюдать осторожность, чтобы не сломать щечную стенку кости во время удаления. Любая кость, потерянная во время удаления, удалит ориентиры, необходимые для подтверждения того, что перелом нижней челюсти можно зафиксировать в соответствующем положении. Следующим этапом проводится чрезочаговый остеосинтез. Для этого в процессе фиксации проксимальный и дистальный сегменты должны быть видны для возможности контроля окклюзии. Для улучшения визуализации костного фрагмента, расположенного выше звеньев фиксирующей пластины, мягкие ткани отводятся с помощью ранорасширителей. Описанный метод подразумевает использование двух минипластин с четырьмя отверстиями на боковой поверхности нижней челюсти. Пластины необходимо располагать перпендикулярно линии перелома, выше и ниже проекции нижнечелюстного канала, одну в зоне растяжения, другую – в зоне сжатия (рис. 6).
 Рис. 6. 3D-реконструкция до (а) и после (б) перелома угла нижней челюсти
Рис. 6. 3D-реконструкция до (а) и после (б) перелома угла нижней челюсти
Переломы тела нижней челюсти. Методом выбора при переломах тела нижней челюсти является интраоральный доступ, который делает хирургическое вмешательство менее травматичным (снижается риск возникновения кровотечений и повреждений лицевого нерва). Из-за наличия канала нижней челюсти вправление костных отломков и фиксация металлоконструкций существует риск развития ятрогенных повреждений в дополнение к нейропраксии, уже имеющейся у пациента с данным типом перелома. Тело нижней челюсти относительно прямое, не содержит выпуклостей и впадин, поэтому поддается жесткой фиксации двумя пластинами, расположенными в зоне сжатия и растяжения со щечной стороны (рис. 7).
 Рис. 7. 3D-реконструкция до (а) и после (б) перелома тела нижней челюсти
Рис. 7. 3D-реконструкция до (а) и после (б) перелома тела нижней челюсти
 Рис. 8. Скан мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза тела нижней челюсти в области подбородочного симфиза
Рис. 8. Скан мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза тела нижней челюсти в области подбородочного симфиза
Переломы симфиза. После обнажения линии перелома через вестибулярный доступ устраняется интерпозиция мягких тканей из сегментов перелома. Зубы оцениваются на предмет стабильности и при необходимости удаляются. Для облегчения репозиции и фиксации отломков применяются костодержатели. Точность репозиции повышается, если удается визуализировать и выровнять нижний и язычный края. Монокортикальные отверстия располагаются равноудаленно от краев перелома, а также параллельно окклюзии и/или нижнему краю челюсти (рис. 8). В случае если перелом является наклонным, отверстия могут располагаться перпендикулярно линии перелома.
Заключение
Переломы нижней челюсти у пациентов с сочетанными травмами являются многообразной патологией с множеством подходов к хирургическому лечению в зависимости от характера и локализации перелома, а также знаний и навыков лечащего врача.
Проведение остеосинтеза с использованием титановых минипластин или металлических конструкций из никелида титана, а также их комбинированное использование, является эффективным методом хирургического лечения пациентов с сочетанной травмой и множественными переломами нижней челюсти. Стабильная фиксация при малой травматичности, возможность дозирования компрессии костных фрагментов и ранняя активизация пациентов позволяют достигать прогнозируемых результатов лечения и снижать риск возникновения послеоперационных осложнений.
ЛИТЕРАТУРА / REFERENCES
- von Rüden C., Bühren V., Perl M. Polytraumamanagement – Behandlung des Schwerverletzten in Schockraum und OP [Polytrauma Management - Treatment of Severely Injured Patients in ER and OR]. Z Orthop Unfall, 2017, vol.155, no.5, pp.603–622.
- Porkhanov V.A., Baryshev A.G., Blazhenko A.N., Shevchenko A.V., Mukhanov M.L., Shkhalakhov A.K., Polyushkin K.S. Rezul’taty lecheniia bol’nykh s politravmoĭ v mnogoprofil’noĭ klinike [Treatment of patients with multiple trauma in multi-field hospital]. Khirurgiia, 2018, no.12, pp.82–85. (in Russian)
- Bohluli B., Mohammadi E., Oskui I.Z., Treatment of mandibular angle fracture: Revision of the basic principles. Chin J Traumatol, 2019, vol.22, no.5, pp.117–119.
- Maxillofacial and Mandibular Fractures in Sports, 2017, vol.36, no.2, pp.355–368.
- Moura L.B., Dos Santos Trento G., de Azambuja Carvalho P.H., Granucci M., de Oliveira J.C.S., Pereira-Filho V.A. Double unilateral, bilateral, and multiple mandibular fractures: an observational study. Oral Maxillofac Surg, 2018, vol.22, no.3, pp.315–321.
- Chukwulebe S., Hogrefe C. The Diagnosis and Management of Facial Bone Fractures. Emerg Med Clin North Am, 2019, vol.37, no.1, pp.137–151.
- Bell R.B., Wilson D.M. Is the use of arch bars or interdental wire fixation necessary for successful outcomes in the open reduction and internal fixation of mandibular angle fractures? J Oral Maxillofac Surg, 2008, vol.66, no.10, pp.2116–2122.
- Champy M., Loddé J.P., Schmitt R., Jaeger J.H., Muster D. Mandibular osteosynthesis by miniature screwed plates via a buccal approach. J Maxillofac Surg, 1978, vol.6, no.1, pp.14–21.
- Mehra P., Murad H. Internal fixation of mandibular angle fractures: a comparison of 2 techniques. J Oral Maxillofac Surg, 2008, vol.66, no.11, pp.2254–2260.
- Mondal S., Singh G., Mishra M., Gaur A., Srivastava A. Comparative Evaluation between Single Noncompression Miniplate and Two Noncompression Miniplates in the Treatment of Mandibular Angle Fractures. Craniomaxillofac Trauma Reconstr, 2019, vol.2, no.12, pp.122–127.
 Рис. 2. Сканы мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза
Рис. 2. Сканы мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза
(рис.2),поэтому поднижнечелюстной доступ использовался чаще. Линия разреза начинается на 1 см ниже мочки уха и продлевается вниз примерно на 3 см, располагаясь кзади от ветви нижней челюсти. После визуализации костных отломков выполняется их скелетирование по направлению к вырезке нижней челюсти. Из-за натяжения крыловидной связки в сочетании с натяжением латеральной крыловидной мышцы сегменты перелома часто перекрывают друг друга, поэтому для редрессации отломков и восстанов- ления анатомически правильной формы нижней челюсти дистальный сегмент необходимо тянуть вниз, используя зажим Микулича. Когда дистальный сегмент с хорошей идентификацией их анатомического положения независимо от локализации перелома.
Жесткая, с использованием двух стандартных минипластин фиксация, по нашему мнению, является методом выбора. Пластины накладываются поперек линии перелома, либо ниже корней, либо между корнями переднего зубного ряда. Еще одна пластина размещается по нижнему краю челюсти через наружный или внутриротовой доступ с использованием троакаров. Наиболее распространенным подходом к выбору количества минипластин для фиксации отломков нижней челюсти являются принципы Shampy и других ученых, изучавших биомеханику переломов нижней челюсти и разработавших методику фиксации переломов преимущественно внутриротовым доступом [8]. Методика обеспечивает «полужесткую» фиксацию отломков в области тела и угла нижней челюсти, но, учитывая особенности расположения пластины и минимальный операционный травматизм, позволяет достигать хороших результатов с минимальным количеством осложнений по сравнению с жесткой фиксацией двумя пластинами наружным доступом
[9] или внутриротовым [10]. Отверстия под винты сверлятся ближе к наружной части отверстия звена пластины от линии пере- лома, таким образом, при заглублении головки винта вглубь фрезерованной фаски достигается компрессия отломков в области перелома. Для достижения компрессии отломков можно использовать специальные системы титановых компрессионных винтов и минипластин или металлоконструкции на основе никелида титана.
Локализация переломов
Мыщелковые переломы. Переломы мыщелковых отростков, в отличие от всех других переломов нижней челюсти, связанных с зубами, не представляют значительного риска инфицирования ротовой флорой в месте перелома. Кроме того, без вовлечения участков челюсти с зубами форма дуги не затрагивается, следовательно, является окклюзией. Прикус изменяется из-за расположения зубной дуги, а не отдельных зубных сегментов, как при переломах симфиза и тела нижней челюсти. После интерпретации компьютерной томографии, возможно, определить, является ли перелом внутрисуставным или внесуставным. Открытое лечение позволяет достигать ранней активной мобилизации нижней челюсти для обеспечения ее нормальной функции. Однако, как и при других методах оперативного лечения переломов, есть риск возникновения ятрогенного повреждения лицевого нерва, а также видны послеоперационные рубцы. Выбор оптимального хирургического доступа для последующей визуализации перелома суставного отростка определяется локализацией и типом перелома.
Большинство переломов мыщелкового отростка локализовались в области шейки отведен книзу, появляется возможность манипулировать проксимальным, с целью вправления перелома. В случаях, когда мыщелок выходит из суставной ямки, проксимальный сегмент должен быть направлен вверх и переместиться в ямку. Один из методов вертикального подъема проксимального сегмента – это ручные манипуляции с использованием комбинации захватных инструментов и инструментов для позиционирования. Чем больше кости доступно для манипуляции, тем легче выполняется репонирование. Маневр для репозиции мыщелка – тракция за нижнюю челюсть для поворота сломанной поверхности дистального сегмента кпереди так, чтобы расстояние и угол лучше совпали со смещенным кпереди проксимальным сегментом. Когда мыщелок смещается из ямки, головка смещается вперёд, медиально и внутрь, то есть процесс требует заднего, бокового и верхнего движения. Недостатками поднижнечелюстного доступа являются ограниченная экспозиция суставного пространства нижней челюсти, а также сложность удержания проксимального сегмента при вывихе головки мыщелка.
При высоких переломах мыщелкового отростка (рис. 3) методом выбора является предушный доступ. Разрез выполняется в височной зоне на 2–3 см выше уровня ушной раковины, переходя на предушную область и доходя до мочки уха, опускается до козелка между хрящевым наружным
 Рис. 3. Высокий перелом суставного отростка до (а) и после (б) остеосинтеза
Рис. 3. Высокий перелом суставного отростка до (а) и после (б) остеосинтеза
 Рис. 4. Сканы мультиспиральной компьютерной томографии в горизонтальной и сагиттальной проекциях до остеосинтеза (а), фронтальная проекция (б) и 3D-реконструкция (в) после остеосинтеза
Рис. 4. Сканы мультиспиральной компьютерной томографии в горизонтальной и сагиттальной проекциях до остеосинтеза (а), фронтальная проекция (б) и 3D-реконструкция (в) после остеосинтеза
Предушный доступ зачастую облегчает экспозицию верхней части головки суставного отростка, когда мыщелок смещается из суставной ямки медиально. Из этого доступа шейка мыщелка труднодоступна, поэтому наложение фиксирующей пластины на дистальный сегмент является сложно выполнимым. При захвате дистального конца проксимального сегмента необходимо соблюдать повышенную осторожность, чтобы не раздавить шейку суставного отростка. Затем нижняя челюсть открывается и тянется книзу, проксимальный сегмент захватывается зажимом, а под него укладывается пластина. Первое движение состоит в том, чтобы потянуть проксимальный сегмент в нижнем направлении, это приводит к его лучшей визуализации и делает доступной для захвата большую площадь костной поверхности. Чем выше захват, тем легче проксимальный сегмент перемещается в ямку. При высоких переломах, когда фиксация головки мыщелкового отростка минипластинами технически невозможна, остеосинтез выполняется двумя самонарезными минишурупами (L=15 мм), устанавливающимися в сломанный конец проксимального сегмента (рис. 5).
Любой мыщелок, который смещен из ямки, или любой перелом, связанный с потерей вертикального размера, требует значительных манипуляций как спроксимальным, так и с дистальным сегментами. Тактика предполагает использование двух пластин: первая устанавливается в зоне сжатия, вторая – в зоне растяжения. В некоторых случаях существует возможность использовать одну пластину на задний край нижней челюсти: после позиционирования пластины первый винт помещается в проксимальный сегмент перелома, для предоставления возможности свободного манипулирования этим сегментом и улучшения репозиции перед фиксацией на дистальном сегменте. Как правило, используются четыре винта, слуховым проходом и кожей. Недостатком такого доступа является возможность повреждения лицевого нерва и паренхимы околоушной слюнной железы. После визуализации линии перелома головка мыщелка фиксируется зажимом, а угол нижней челюсти тянется книзу. По мере достижения репозиции накладывается пластина (рис. 4), рана ушивается послойно, начиная с тщательного сближения капсулы над головкой мыщелка, далее – поверхностная височная фасция и кожа. по два с каждой стороны перелома. При необходимости дополнительная пластина размещается на передней или центральной части шейки мыщелка.

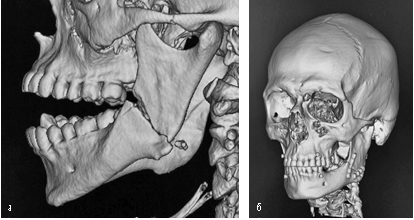 Рис. 5. Сканы мультиспиральной компьютерной томографии до (а) и после (б) фиксации перелома головки мыщелкового отростка
Рис. 5. Сканы мультиспиральной компьютерной томографии до (а) и после (б) фиксации перелома головки мыщелкового отростка
 Рис. 6. 3D-реконструкция до (а) и после (б) перелома угла нижней челюсти
Рис. 6. 3D-реконструкция до (а) и после (б) перелома угла нижней челюсти
Переломы угла нижней челюсти. При данном типе линия перелома проходит к углу нижней челюсти осуществляется внутриротовой или наружный – наилучший для визуализации и перелома, а также из поднижнечелюстного разреза. Преимуществом поднижнечелюстного доступа является возможность визуального осмотра и точная репозиция перелома. В случае обнажения любой из поверхностей коронки или корня третьего моляра, производилось его удаление, что проще осуществить непосредственно через перелом, так как он имеет тенденцию распространяться по поверхности корня. Для извлечения зуба из линии перелома удобно использовать элеватор. Необходимо соблюдать осторожность, чтобы не сломать щечную стенку кости во время удаления. Любая кость, потерянная во время удаления, удалит ориентиры, необходимые для подтверждения того, что перелом нижней челюсти можно зафиксировать в соответствующем положении. Следующим этапом проводится чрезочаговый остеосинтез. Для этого в процессе фиксации проксимальный и дистальный сегменты должны быть видны для возможности контроля окклюзии. Для улучшения визуализации костного фрагмента, расположенного выше звеньев фиксирующей пластины, мягкие ткани отводятся с помощью ранорасширителей. Описанный метод подразумевает использование двух минипластин с четырьмя отверстиями на боковой поверхности нижней челюсти. Пластины необходимо располагать перпендикулярно линии перелома, выше и ниже проекции нижнечелюстного канала, одну в зоне растяжения, другую – в зоне сжатия (рис. 6).
Переломы тела нижней челюсти. Методом выбора при переломах тела нижней челюсти является интраоральный доступ, который делает хирургическое вмешательство менее травматичным (снижается риск возникновения кровотечений и по- вреждений лицевого нерва). Из-за наличия канала нижней челюсти вправление костных отломков и фиксация металло- конструкций существует риск развития между двумя линейными сегментами кости, образующими угол нижней челюсти. Как правило, перелом распространяется через область лунки третьего моляра. Оценка углового перелома в первую очередь включает в себя определение местоположения, то есть находится ли перелом в задней части тела, на стыке тела и восходящей ветви или распространяется в основном в ветви. Доступ ятрогенных повреждений в дополнение к нейропраксии, уже имеющейся у пациента с данным типом перелома. Тело нижней челюсти относительно прямое, не содержит выпуклостей и впадин,
 Рис. 7. 3D-реконструкция до (а) и после (б) перелома тела нижней челюсти
Рис. 7. 3D-реконструкция до (а) и после (б) перелома тела нижней челюсти
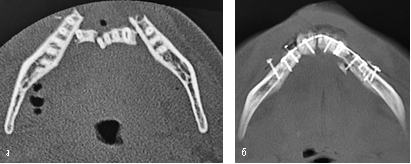 Рис. 8. Скан мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза тела нижней челюсти в области подбородочного симфиза
Рис. 8. Скан мультиспиральной компьютерной томографии до (а) и после (б) остеосинтеза тела нижней челюсти в области подбородочного симфиза
Точность репозиции повышается, если удается визуализировать и выровнять нижний и язычный края. Монокортикальные отверстия располагаются равноудаленно от краев перелома, а также параллельно окклюзии и/или нижнему краю челюсти (рис. 8). В случае если перелом является наклонным, отверстия могут располагаться перпендикулярно линии перелома.
Заключение
Переломы нижней челюсти у пациентов с сочетанными травмами являются многообразной патологией с множеством подходов к хирургическому лечению в зависимости от характера и локализации перелома, а также знаний и навыков лечащего врача.
Проведение остеосинтеза с использованием титановых минипластин или металлических конструкций из никелида титана, а также их комбинированное использование, является эффективным методом хирургического лечения пациентов с сочетанной травмой и множественными переломами нижней челюсти. Стабильная фиксация при малой травматичности, поэтому поддается жесткой фиксации двумя пластинами, расположенными в зоне сжатия и растяжения со щечной стороны (рис. 7).
Переломы симфиза. После обнажения линии перелома через вестибулярный доступ устраняется интерпозиция мягких тканей из сегментов перелома. Зубы оцениваются на предмет стабильности и при необходимости удаляются. Для облегчения репозиции и фиксации отломков применяются костодержатели. Возможность дозирования компрессии костных фрагментов и ранняя активизация пациентов позволяют достигать прогнозируемых результатов лечения и снижать риск возникновения послеоперационных осложнений.
ЛИТЕРАТУРА / REFERENCES
- von Rüden , Bühren V., Perl M. Polytraumamanagement – Behandlung des Schwerverletzten in Schockraum und OP [Polytrauma Management - Treatment of Severely Injured Patients in ER and OR]. Z Orthop Unfall, 2017, vol.155, no.5, pp.603–622.
- Porkhanov A., Baryshev A.G., Blazhenko A.N., Shevchenko A.V., Mukhanov M.L., Shkhalakhov A.K., Polyushkin K.S. Rezul’taty lecheniia bol’nykh s politravmoĭ v mnogoprofil’noĭ klinike [Treatment of patients with multiple trauma in multi-field hospital]. Khirurgiia, 2018, no.12, pp.82–85. (in Russian)
- Bohluli , Mohammadi E., Oskui I.Z., Treatment of mandibular angle fracture: Revision of the basic principles. Chin J Traumatol, 2019, vol.22, no.5, pp.117–119.
- Maxillofacial and Mandibular Fractures in Sports, 2017, 36, no.2, pp.355–368.
- Moura B., Dos Santos Trento G., de Azambuja Carvalho P.H., Granucci M., de Oliveira J.C.S., Pereira-Filho V.A. Double unilateral, bilateral, and multiple mandibular fractures: an observational study. Oral Maxillofac Surg, 2018, vol.22, no.3, pp.315–321.
- Chukwulebe , Hogrefe C. The Diagnosis and Management of Facial Bone Fractures. Emerg Med Clin North Am, 2019, vol.37, no.1, pp.137–151.
- Bell B., Wilson D.M. Is the use of arch bars or interdental wire fixation necessary for successful outcomes in the open reduction and internal fixation of mandibular angle fractures? J Oral Maxillofac Surg, 2008, vol.66, no.10, pp.2116–2122.
- Champy , Loddé J.P., Schmitt R., Jaeger J.H., Muster D. Mandibular osteosynthesis by miniature screwed plates via a buccal approach. J Maxillofac Surg, 1978, vol.6, no.1, pp.14–21.
- Mehra , Murad H. Internal fixation of mandibular angle fractures: a comparison of 2 techniques. J Oral Maxillofac Surg, 2008, vol.66, no.11, pp.2254–2260.
- Mondal , Singh G., Mishra M., Gaur A., Srivastava A. Comparative Evaluation between Single Noncompression Miniplate and Two Noncompression Miniplates in the Treatment of Mandibular Angle Fractures. Craniomaxillofac Trauma Reconstr, 2019, vol.2, no.12, pp.122–127.